01 Ene 2015 Trasplante de progenitores hematopoyéticos utilizando donantes alternativos
Mi Kwon, Jorge Gayoso, Pascual Balsalobre, David Serrano, Carolina Martínez-Laperche, Elena Buces, Javier Anguita, José L. Díez-Martín, Ismael Buño
Servicio de Hematología y Hemoterapia, Hospital G.U. Gregorio Marañón. Área de Oncología Traslacional. Instituto de Investigación Sanitaria Gregorio Marañón. Madrid
Desde que hace más de 50 años se concibió el trasplante de progenitores hematopoyéticos (TPH), tradicionalmente denominados de médula ósea, como tratamiento de la lesión medular provocada por la irradiación y, más tarde, para tratar distintos cánceres, se han logrado grandes avances tanto en lo que respecta al conocimiento de sus mecanismos fisiopatológicos como en el ámbito de los métodos de su aplicación en nuestros pacientes.
Los trasplantes de progenitores hematopoyéticos pueden ser autólogos, cuando los progenitores proceden del propio paciente, y alogénicos, si los progenitores proceden de otro individuo que actúa como donante (Figura 1). Ambas modalidades son formas de terapia celular bien establecidas y ampliamente utilizadas en el curso del tratamiento de neoplasias hematológicas (leucemias, linfomas, mielomas, etc.), aplasias medulares, inmunodeficiencias y ciertos tumores sólidos (sarcomas, etc.).
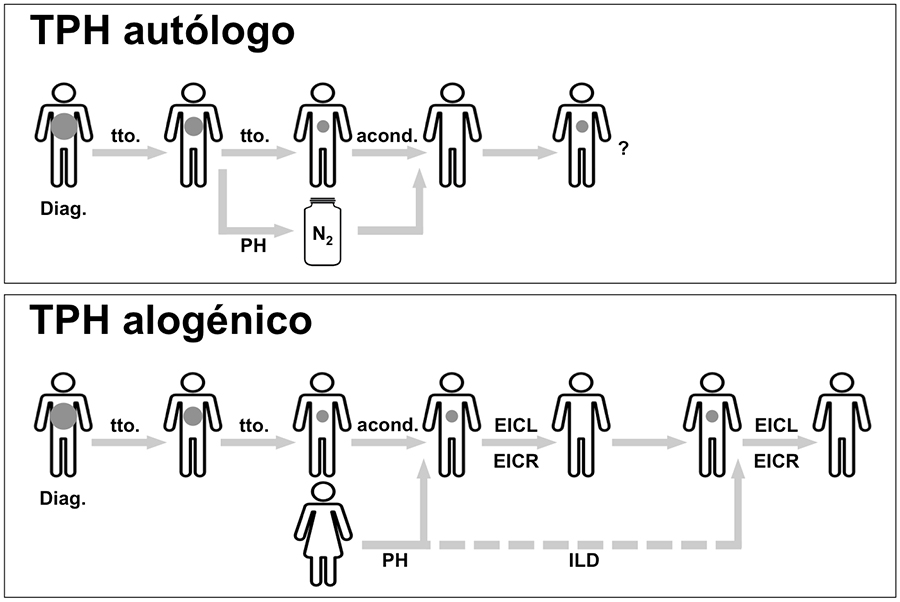
En el caso de los trasplantes alogénicos, su efecto curativo se basa por un lado en la utilización de quimio-radioterapia con una función erradicadora de enfermedad e inmunosupresora para evitar el rechazo del injerto, administrada como «acondicionamiento», y por otro, el potente efecto inmunoterápico producto de la alorreactividad inmunológica del injerto, mediada, entre otros tipos celulares, por los linfocitos T (Figura 1).
Cuando un paciente requiere un trasplante alogénico de progenitores hematopoyéticos, el objetivo del médico es encontrar un donante que sea compatible con los antígenos de histocompatibilidad del paciente, conocidos como HLA (del inglés Human Leukocyte Antigens) (Figura 2). Los trasplantes alogénicos más frecuentemente realizados hasta hace poco tiempo, son aquellos en los que el donante es un hermano histocompatible o HLA-idéntico (Figura 2.1).
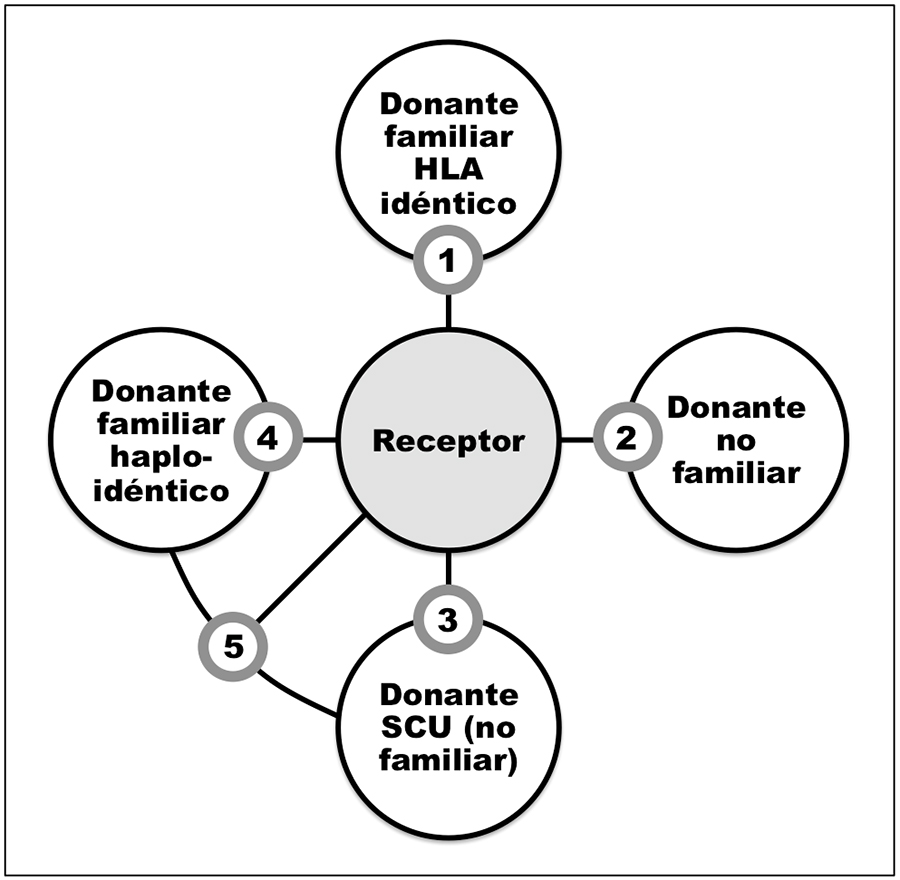
Sin embargo, en nuestro ámbito, sólo un 30% de los pacientes que requieren un trasplante disponen de un donante familiar histocompatible y, con la reducción del número de hijos que tienden a tener las familias actuales, este porcentaje está destinado a caer aún más. Gracias a la constante investigación en este campo en las últimas décadas, se han ido desarrollando procedimientos que aprovechan fuentes alternativas de progenitores para las situaciones en las que no se dispone de un donante familiar compatible.
Utilización de donantes no familiares
Ante la necesidad de un trasplante alogénico y la ausencia de un donante familiar HLA idéntico, se considera como primera opción alternativa la utilización de un donante voluntario que se busca en los registros internacionales de donación (Figura 2.2). El problema fundamental de este procedimiento consiste en el tiempo relativamente prolongado que se requiere para identificar y procesar muestras de este tipo de donante, mientras que, el paciente requiere el trasplante de forma urgente en la mayoría de los casos.
Así, a pesar los 20 millones de donantes voluntarios registrados en el Programa de Donantes de Médula Ósea Estadounidense y sus registros afiliados (2), muchos pacientes, particularmente los que provienen de determinadas ascendencias étnicas, no disponen de un donante voluntario no emparentado con identidad HLA en el tiempo requerido para el trasplante. En Europa, por ejemplo, sólo un 50% de los pacientes en esta situación tendrán un donante adecuado disponible en una mediana de tres meses desde el inicio de la búsqueda.
Sangre de cordón umbilical como fuente de progenitores hematopoyéticos
La sangre de cordón umbilical contiene células progenitoras hematopoyéticas con alta capacidad proliferativa. Además, contiene un sistema inmune inmaduro, propio de su origen, que da lugar a un riesgo disminuido de enfermedad de injerto contra huésped (3). Desde que se llevó a cabo con éxito el primer trasplante de sangre de cordón en un paciente con anemia de Fanconi en Francia hace 25 años (4), la sangre de cordón umbilical se ha posicionado como una alternativa segura como fuente de progenitores (figura 2.3).
Así, en los últimos 25 años, el campo de los bancos de sangre de cordón umbilical y del trasplante de este tipo de progenitores ha crecido de forma exponencial. Se estima que existen, guardadas y congeladas, más de 600.000 unidades de cordón, y se han llevado a cabo más de 30.000 trasplantes de cordón umbilical en todo el mundo. Cada unidad de cordón umbilical* se colecta en el momento del parto de la placenta donada y se congela de tal manera que las células sean viables. Una de las mayores ventajas de esta fuente es que puede ser enviada en días desde que se requiere la unidad seleccionada en contra del largo tiempo que se requiere para identificar y procesar muestras de un donante adulto no emparentado.
Dado que el riesgo de desarrollar enfermedad de injerto contra huésped es bajo después de un trasplante de cordón, no se requiere una compatibilidad HLA «perfecta» con el receptor, lo que incrementa la probabilidad de que estos pacientes puedan encontrar un cordón para el trasplante. Sin embargo, una de las mayores limitaciones del trasplante de cordón umbilical en pacientes adultos es el tiempo de prendimiento de leucocitos, que a menudo es variable y tardío, con tasas de fracaso del injerto que rondan entre el 10 y 30%5, lo cual deriva en serias complicaciones infecciosas durante el período de aplasia prolongada. El riesgo de estas complicaciones está relacionado a la cantidad de células que contiene la unidad de cordón umbilical infundida: a menor cantidad de células, mayor riesgo de complicaciones serias. Para muchos de nuestros pacientes adultos, no existe ninguna unidad que contenga la cantidad suficiente de células que provea de una probabilidad razonable de prendimiento.
Existen numerosas líneas de investigación con el objetivo de mejorar el prendimiento leucocitario de este tipo de trasplantes: expansión in vitro de progenitores derivados del cordón (6), infusión de múltiples unidades de cordón (7), combinación de sangre de cordón con células que potencialmente mejoren sus propiedades de injertar como las células mesenquimales (8), entre otras. La estrategia que más se ha extendido en su uso es la que incluye la infusión de múltiples unidades de cordón, más comúnmente 2 unidades, lo cual permite infundir un número suficiente de células para promover el prendimiento en la mayoría de los receptores. Sin embargo, aún en esta estrategia, el prendimiento leucocitario sigue requiriendo tiempos prolongados y a menudo no es predecible (9). Tras el prendimiento inicial, la hematopoyesis es mantenida de forma estable por células que derivan sólo de una de las unidades infundidas. A este hecho, se suma el aspecto económico dado que esta estrategia duplica el costo inicial de un trasplante de cordón, relativamente alto de por sí.
Unidad de cordón umbilical: Sangre de cordón umbilical recogida tras el alumbramiento y una vez seccionado el cordón umbilical (ambos habitualmente desechados tras el parto) procesada y criopreservada (congelada) en los bancos de sangre de cordón umbilical.
La opción del donante familiar haploidéntico
El trasplante haploidéntico («mitad idéntico») se trata de la utilización de células progenitoras derivadas de un donante familiar con identidad HLA sólo parcial con el paciente, típicamente la madre, padre, un hermano o hijo (Figura 2.4). Una de las características más ventajosas de esta fuente de progenitores es la disponibilidad de este tipo de donante en casi todos los pacientes y la rapidez de dicha disponibilidad (10).
En los primeros años de su uso, la experiencia no fue exitosa debido a la alta incidencia de fracasos del injerto, alta incidencia de enfermedad de injerto contra huésped y la deficiente recuperación inmune con complicaciones infecciosas serias como consecuencia.
Una de las estrategias que se desarrolló con el fin de mejorar los resultados fue la utilización de dosis masivas de células madre (células CD34+) desprovistas de forma relativa de linfocitos T, con la que se pudo prevenir el fracaso del injerto, alcanzando prendimientos seguros sin tasas excesivamente altas de enfermedad de injerto contra huésped. De esta forma mejoraron los resultados de este tipo de trasplante particularmente en niños y adultos jóvenes (11).
Sin embargo, en adultos más mayores, es más frecuente la inmunosupresión severa y prolongada con las consecuentes infecciones oportunistas que a menudo son fatales. Durante los últimos años, se ha seguido investigando en la estrategia del trasplante haploidéntico. En este contexto, recientemente se han reportado estudios utilizando células haploidénticas sin manipular junto con la infusión de ciclofosfamida para la prevención efectiva de la enfermedad de injerto contra huésped severa (10). Los resultados de este tipo de estrategia son particularmente buenos cuando la enfermedad de base a tratar es una neoplasia de origen linfoide.
Otra estrategia: Combinación de fuentes de progenitores
Otra aproximación de gran utilidad ante la ausencia de un donante familiar es la combinación de una única unidad de sangre de cordón junto con células de un familiar HLA no idéntico desprovistas de linfocitos T (figura 2.5). Esta ingeniosa estrategia, comúnmente llamada «trasplante dual», fue diseñada por un grupo de hematólogos españoles encabezado por el doctor Manuel N. Fernández del HospitalPuerta de Hierro de Madrid (12).
Este método aprovecha las cualidades de las células madre de cordón con capacidad de injertar y proveer de un tejido hematopoyético robusto. La adición de las células del donante familiar HLA no idéntico, ofrece un prendimiento precoz de leucocitos pero transitorio («prendimiento puente») al estar desprovistas de linfocitos T (fundamentales para un prendimiento mantenido) protegiendo al paciente de infecciones severas hasta que las células del cordón prenden y sustituyen a las anteriores células de forma permante (13).
Además de la ventaja de la rapidez de la obtención de la fuente celular, tanto la unidad del cordón como las células haploidénticas, este procedimiento permite el uso de una sola unidad de cordón, con un coste significativamente menor comparado por ejemplo al trasplante de doble cordón. Dado los buenos resultados, maduros después de un largo seguimiento con pacientes en su mayoría con leucemias agudas,14 otros grupos de trasplante hemos adoptado esta estrategia en pacientes sin donante y con necesidad de un trasplante urgente reproduciendo los mismos resultados (15, 16).
Mirando al futuro: un donante para todos
Todos estos grandes avances que se han logrado en las últimas décadas en el campo del trasplante alogénico con donantes alternativos, han permitido que un gran número de pacientes con enfermedades incurables hayan podido beneficiarse de este procedimiento a pesar de no disponer de un donante familiar. De hecho, en la actualidad, con todas las estrategias disponibles, virtualmente ningún paciente que necesite un trasplante alogénico debería quedar excluido por la ausencia de un donante. Tanto las mejoras en el trasplante de cordón como de donante haploidéntico son responsables de ello.
Los esfuerzos en este campo deben ir dirigidos, de ahora en adelante, a perfilar e identificar de forma fina el mejor donante para cada paciente y cada enfermedad particular pensando en obtener el máximo beneficio con la menor toxicidad. De esta forma, nos seguiremos acercando cada vez más a la deseada meta de tener un donante óptimo para todo paciente que lo necesite.
Referencias
- Copelan EA. Hematopoietic stem-cell transplantation. N Engl J Med 2006;354:1813-26.
- Appelbaum FR. Pursuing the goal of a donor for everyone in need. N Engl J Med. 2012;367(16):1555-1556.
- Eapen M, Rubinstein P, Zhang MJ, et al. Outcomes of transplantation of unrelated donor umbilical cord blood and bone marrow in children with acute leukaemia: a comparison study. Lancet. 2007;369(9577):1947-1954.
- Gluckman E, Broxmeyer HA, Auerbach AD, et al. Hematopoietic reconstitution in a patient with Fanconi’s anemia by means of umbilical-cord blood from an HLA-identical sibling. N Engl J Med. 1989;321(17):1174-8.
- Ooi J. Cord blood transplantation in adults. Bone Marrow Transplant. 2009;44(10):661-666.
- Dahlberg A, Delaney C, Bernstein ID. Ex vivo expansion of human hematopoietic stem and progenitor cells. Blood. 2011;117:6083-6090.
- Barker JN, Weisdorf DJ, Wagner JE. Creation of a double chimera after the transplantation of umbilical-cord blood from two partially matched unrelated donors. N Engl J Med. 2001;344(24):1870-1.
- de Lima M, McNiece I, Robinson SN, et al. Cord-blood engraftment with ex vivo mesenchymal-cell coculture. N Engl J Med. 2012;367(24):2305-15.
- Gutman JA, Turtle CJ, Manley TJ, et al. Single-unit dominance after double unit umbilical cord blood transplantation coincides with a specific CD8 T-cell response against the nonengrafted unit. Blood. 2010;115(4):757-765.
- Symons HJ, Fuchs EJ. Hematopoietic SCT from partially HLA-mismatched (HLA haploidentical) related donors. Bone Marrow Transplant. 2008;42(6):365-377.
- Aversa F, Tabilio A, Velardi A, et al. Treatment of high-risk acute leukemia with T-cell-depleted stem cells from related donors with one fully mismatched HLA haplotype. N Engl J Med. 1998;339(17):1186-1193.
- Fernández MN, Regidor C, Cabrera R, et al. Unrelated umbilical cord blood transplants in adults: early recovery of neutrophils by supportive co-transplantation of a low number of highly purified peripheral blood CD34+ cells from an HLA-haploidentical donor. Exp Hematol. 2003;31:535-544.
- Kwon M, Martínez-Laperche C, Balsalobre P, et al. Early Peripheral Blood and T-Cell Chimerism Dynamics after Cord Blood Transplantation Supported with Haploidentical Cells. Bone Marrow Transplantation. 2014;49(2):212-8.
- Bautista G, Cabrera JR, Regidor C, et al. Cord blood transplants supported by co-infusion of mobilized hematopoietic stem cells from a third-party donor. Bone Marrow Transplant. 2009;43(5):365–373.
- Liu H, Rich ES, Godley L, et al. Reduced-intensity conditioning with combined haploidentical and cord blood transplantation results in rapid engraftment, low GVHD, and durable remissions. Blood. 2011;118(24):6438–6445.
- Kwon M, Balsalobre P, Serrano D, et al. Single cord blood combined with HLA-mismatched third party donor cells: comparable results to matched unrelated donor transplantation in high-risk patients with hematologic disorders. Biol. Blood Marrow Transplant. 2013;19(1):143–149.

